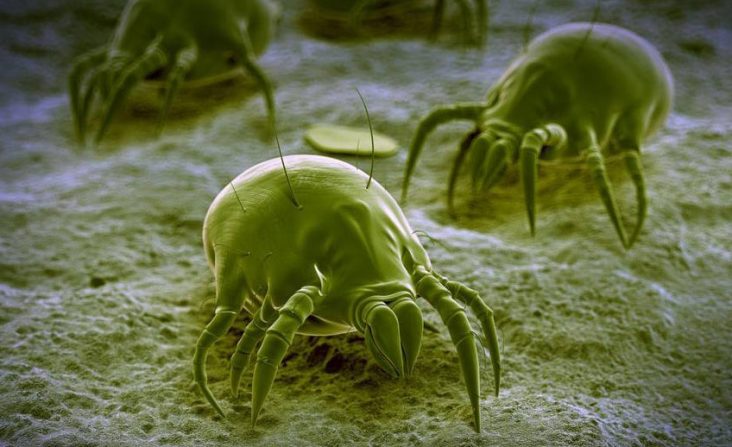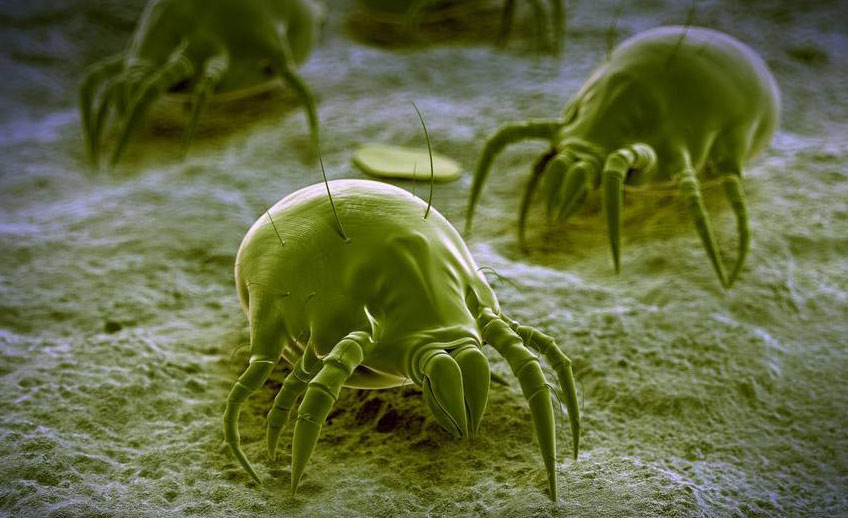
L’allergia agli acari della polvere è una delle più comuni malattie presenti nei paesi occidentali sia per l’ampia diffusione (le case moderne creano un microclima caldo umido ideale per lo sviluppo degli acari a qualsiasi latitudine); sia per l’elevata allergenicità di questi piccoli artropodi.
Le due specie di acari più comuni nelle abitazioni sono il “Dermatophagoides pteronyssinus” e il “Dermatophagoides farinae”. Il ciclo vitale uovo-animale adulto dura circa 30 giorni. Un acaro adulto può vivere da uno a tre mesi. Le femmine sono in grado di deporre anche 1-3 uova al giorno, rinnovando continuamente la colonia.
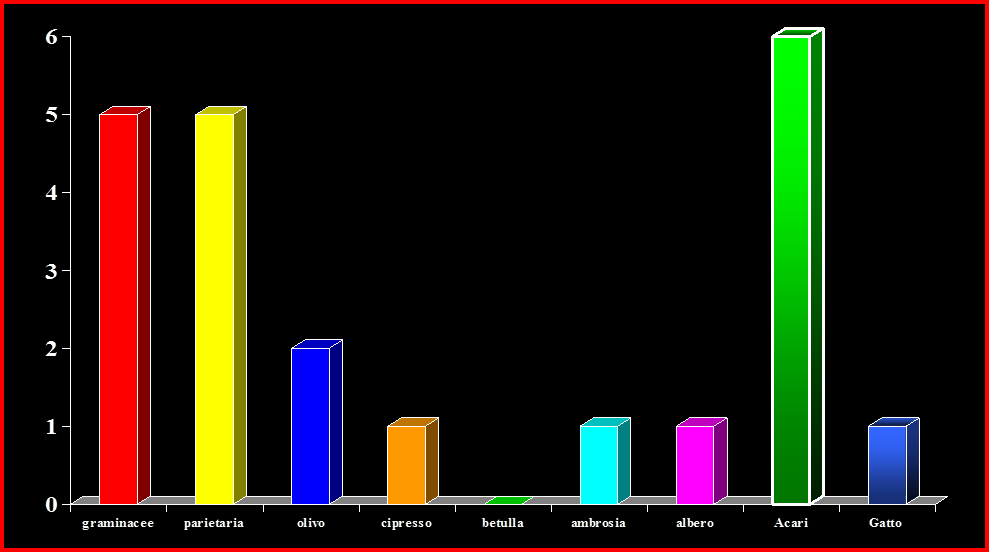
Come concentrazione ambientale → in media un grammo di polvere abitativa può contenere da 500 a 1000 acari → maggiormente sugli effetti letterecci. Numerosi studi hanno documentato che gli acari rappresentano il principale fattore di rischio per lo sviluppo di “RINITE, CONGIUNTIVITE ed ASMA” l’intero anno, anche se nei periodi freddi tenendo chiuse le finestre e facendo meno arieggiare la casa si esprime con maggiore gravità. E’ stato, inoltre, osservato che nei bambini gli acari possono favorire la comparsa di altre allergie verso → “spore di muffe, derivati epiteliali di animali, pollini”. La sensibilizzazione della popolazione agli allergeni degli acari varia dal 13% al 21%.
GLI ALLERGENI DELI ACARI
- Le sostanze che provocano l’allergia (allergeni) sono enzimi presenti nelle feci dell’acaro che produce da 6 a 10 pallottoline fecali al giorno della grandezza di circa 8-10 micron e poi si mescolano alla polvere della casa, si depositano e si accumulano nei materassi, cuscini, coperte, tappeti, oggetti di peluche, etc.
- Il peso e i movimenti del corpo mentre si dorme o si sta seduti su una poltrona, li sollevano quel che basta perché siano inalati o toccati (vanno a costituire un “aerosol biologico“), → possano quindi innescare reazioni allergiche di tipo respiratorio (rinite, rino-congiuntivite, asma) o cutanee (dermatiti).
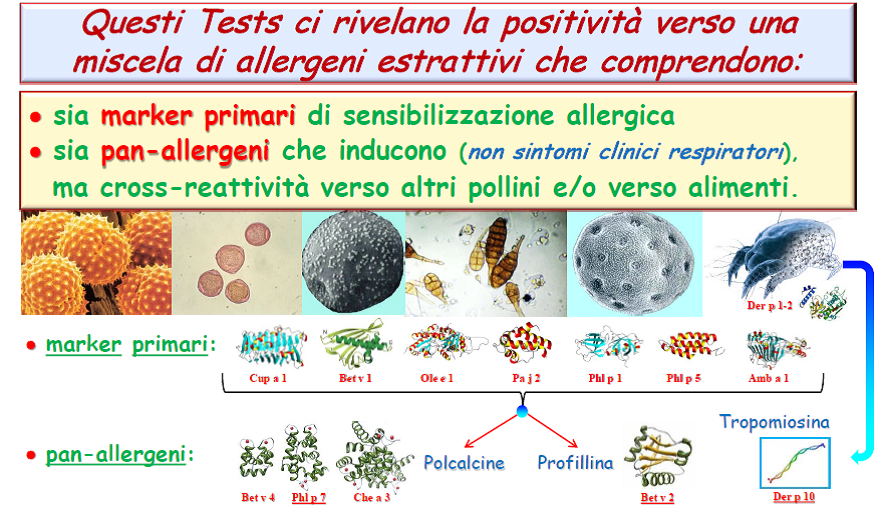
- L’80-100% delle persone che si sensibilizzano, producono anticorpi IgE specifici verso gli allergeni maggiori degli acari quali → il “Der p/f1 e Der p/f2”.
- E’ possibile sensibilizzarsi (10% dei pazienti) ad un allergene minore dell’acaro il “Der p 10”, trattasi di una “tropomiosina” pan-allergene che induce una sensibilizzazione crociata verso: crostacei, molluschi, mitili, lumache, → con un quadro clinico cutaneo di orticaria-angioedema assumendo questi alimenti.
ESISTE UNA PREDISPOSIZIONE?
- Esiste effettivamente una predisposizione genetica e quindi famigliare (atopia) a manifestare allergie in generale, ma maggiormente verso gli acari della polvere.
QUALI SONO I SINTOMI CHE POSSONO SEGNALARE UNA ALLERGIA AGLI ACARI?
Tra i principali (con espressione clinica che varia da “forme lievi, a moderate, a gravi”), vi sono:
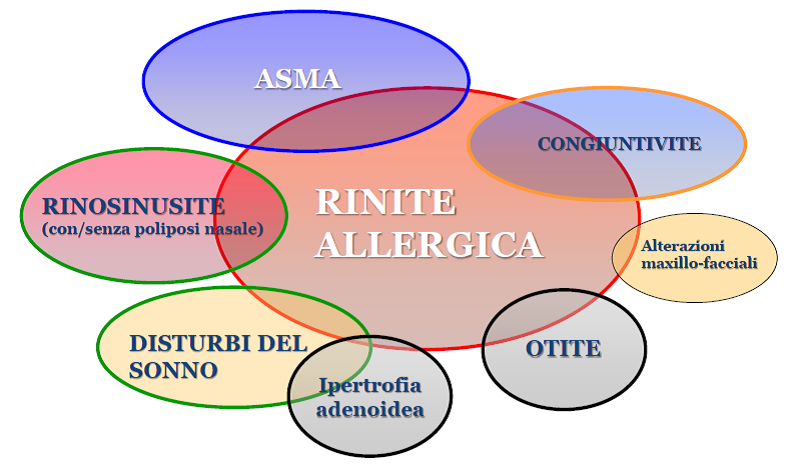
- la “RINITE” con: starnuti soprattutto al risveglio; congestione e prurito nasale, naso chiuso o che cola (rinorrea);
- “L’ASMA” con: attacchi di tosse secca durante la notte; difficoltà respiratorie (notturne o durante attività fisica), senso di oppressione toracica, respiro sibilante (quando si espira l’aria si sente un fischio).
- CONGIUNTIVITE” con: gonfiore agli occhi, che appaiono arrossati, bruciano e lacrimano.
- in alcuni casi la “DERMATITE ECZEMATOSA” con: arrossamento e prurito cutaneo, soprattutto a viso e cuoio capelluto, eruzioni cutanee;
TUTTO QUESTO CREA DISTURBI DEL SONNO, quindi poi al risveglio: senso di malessere generale, debolezza, affaticamento diurno, riduzione della vigilanza che influenzano in modo negativo, il rendimento scolastico e/o lavorativo e la qualità della vita.
COSA PUO’ PEGGIORARE I SINTOMI?
- Scarsa ventilazione degli ambienti chiusi (casa, scuola, uffici);
- Alto tasso di umidità relativa superiore al 50%;
- Alte temperature (superiori ai 20-21°C.);
- Inquinamento dell’aria (fumo di tabacco o gas prodotti dalla cottura di alimenti o liberati dalle colle e dalle vernici dei mobili);
- Tutte le attività svolte nelle abitazioni che sollevano la polvere tali da consentire alle feci secche degli acari di disperdersi nell’aria, esponendo maggiormente il soggetto allergico.
DIAGNOSI
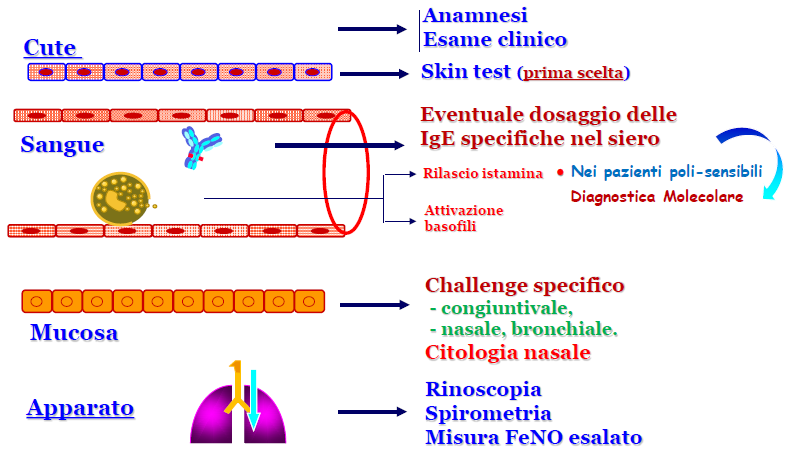
- Il sospetto di allergia agli acari della polvere può essere confermato sulla base dei sintomi e con l’identificazione dell’allergene coinvolto.
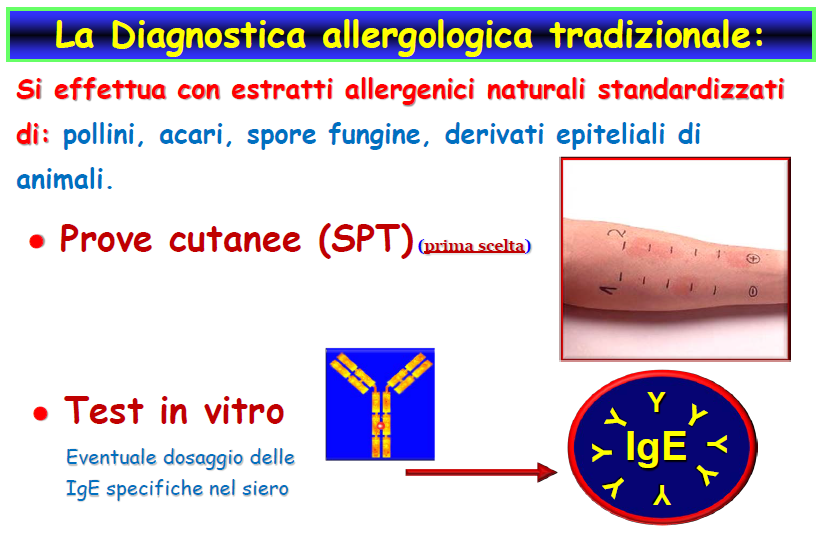
- Pertanto è importante consultare → uno “SPECIALISTA ALLERGOLOGO”, per effettuare la visita, definire la diagnosi, praticando i “TEST ALLERGOMETRICI” ed esami strumentali in base ai sintomi clinici riscontrati, quindi: per la rinite → la rinoscopia e se vi è il sospetto di asma bronchiale: una Spirometria, l’Ossido Nitrico esalato (FeNO) quale marcatore di infiammazione allergica bronchiale.
I TRATTAMENTI FARMACOLOGICI “SINTOMATICI”
- Il primo trattamento utile per controllare le reazioni allergiche provocate dagli acari della polvere consiste nell’evitare o minimizzare il più possibile l’esposizione all’allergene.
- Tuttavia, è impossibile eliminare completamente gli acari della polvere dal proprio ambiente.
PER CONTROLLARE I SINTOMI DELL’ALLERGIA AGLI ACARI SI POSSONO UTILIZZARE DIVERSI FARMACI:
- Gli “ANTISTAMINICI”: che alleviano i sintomi come prurito, starnuti e naso che cola.
- I “CORTICOSTEROIDI” locali (spray nasali): che riducono l’infiammazione e la congestione nasale.
- Gli “ANTILEUCOTRIENI” (in caso di concomitanza dell’asma), riducono sia i sintomi dell’asma sia la congestione nasale.
- I “CORTICOSTEROIDI E BETA2 STIMOLANTI” per via inalatoria, per il controllo dell’asma bronchiale.
- COLLIRI antistaminici per la congiuntivite.
“L’IMMUNOTERAPIA SPECIFICA”
- Un trattamento di “DESENSIBILIZZAZIONE” nei confronti dell’allergene dell’acaro (il cosiddetto “VACCINO”), per via “sublinguale o sottocutanea”, da praticare per almeno 3-5 anni consecutivi, → è l’unico in grado di modificare la storia naturale di questa malattia, → riducendo progressivamente e risolvendo lo stato allergico del paziente. Inducendo quindi il sistema immunitario a sviluppare tolleranza nei confronti dell’allergene trattato.
PREVENZIONE AMBIENTALE
- Nelle nostre abitazioni, gli acari vivono nella polvere e nei luoghi dove possono insediarsi (materasso, cuscini, coperte, piumoni, tende, tappeti, poltrone, peluches ecc.), → si nutrono principalmente di desquamazioni umane e animali (forfora).
COME ELIMINARLI?
- Premesso che non è possibile sterminare gli acari della polvere, le migliori strategie sono quelle che agiscono sulle loro condizioni di sussistenza Gli acari vivono bene a temperature superiori ai 20°C. ed umidità relativa tra il 60% e l’80%.
- Se la temperatura ambientale è tra i 18° e i 20°C. e l’umidità relativa scende sotto il 50-55%, il loro ciclo vitale si riduce.
- E’ una buona strategia l’utilizzo di condizionatori (nei mesi estivi) e di deumidificatori (in inverno), impostando il valore di umidità relativa al 50%.
Inoltre fare il possibile per non creare umidità negli ambienti domestici, evitando:
- di asciugare i panni all’interno della casa, che il vapore prodotto dalla doccia in bagno o dalla cottura di alimenti in cucina si disperda in altri locali, → arieggiare frequentemente i locali dell’abitazione.
- Un materasso può contenere fino a 2 milioni di acari; nessun materasso è da considerarsi privo di allergeni, anche quelli in lattice contengono acari → Impiegano solo più tempo ad essere colonizzati!
- E’ consigliabile usare fodere antiallergiche, (coprimaterasso, copricuscino, copripiumino) realizzate con tessuti impermeabili e traspiranti che evitano la diretta esposizione agli allergeni degli acari, → vanno lavati ogni 2 mesi alla temperatura di 60°C.
- Le lenzuola, le federe vanno cambiate ogni settimana e lavate a 60°C. Lavare le tende, le coperte, i cuscini ecc. con la stessa modalità, almeno ogni tre mesi.
- Al mattino non rifate subito il letto, ma lasciatelo aperto in modo da dare il tempo all’umidità del materasso e delle lenzuola di evaporare. D’altronde l’uomo è un corpo caldo e umido, che produce forfora, dormendo nel letto, creiamo quindi un microclima ideale e forniamo alimenti, → pertanto siamo noi stessi che “coviamo e nutriamo gli acari!”
- Esporre coperte e copriletti ove è possibile spesso al sole e in ambiente ventilato.
- Eliminare dalle stanze, in particolare dalla camera da letto, oggetti che trattengono polvere: tappeti, moquette, tendaggi pesanti in (broccato, velluto), carta da parati di stoffa.
- I peluches sono in grado di trattenere una quantità elevata di acari. In caso di allergia, per non privare il bambino delle sue mascotte preferite, si consiglia di riporli nel freezer per una notte a -18-20° per uccidere gli acari. Poi si potranno lavare delicatamente i peluches a 30° almeno una volta al mese.
- Pulire ogni giorno la casa partendo dalle parti più alte e poi i pavimenti con un panno umido o elettrostatico in grado di catturare la polvere senza sollevarla.
- Usare gli aspirapolveri dotati di filtri HEPA (High Efficiency Particulate Arrestance) che sono grado di trattenere il 99,5% circa delle particelle da 0,3 a 0,5 micron, quindi efficaci nel ridurre la concentrazione delle particelle allergizzanti degli acari nell’ambiente domestico.
- E’ possibile ricorrere a sostanze chimiche ad azione “acaricida”. Tali prodotti andranno utilizzati qualora non sia possibile attuare le bonifiche ambientali sopramenzionate. Sono preparati disponibili sotto forma di spray, tra questi il più usato è a base di “Benzoato di benzile”.
- Possono essere utilizzati su materassi, guanciali, coperte, tappeti, moquette, interni di auto ecc. Dopo l’applicazione è necessario rimuovere la polvere e gli acari morti (ancora in grado di scatenare reazioni allergiche) con l’aspirapolvere con filtro “HEPA”, l’applicazione va ripetuta ogni 3 -6 mesi. Il loro utilizzo in ambiente domestico, per un rischio di tossicità a lungo termine, sono da sconsigliare.
Considerazioni finali
- L’allergia agli acari della polvere rappresenta indubbiamente una patologia di grande rilievo, soprattutto per le reazioni spesso severe che provoca a livello delle vie respiratorie.
- Come abbiamo illustrato, → oggi esistono molteplici possibilità per “prevenire”, “ridurre l’esposizione” e “curare” questa importante allergia!